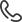Анализ клинического случая дорсопатии у мужчины молодого возраста
Широкое распространение боли в спине (дорсопатии), в том числе у лиц трудоспособного возраста, обусловливает большое социально-экономическое значение данной проблемы, занимая второе место по дням и третье по случаям временной нетрудоспособности среди всех классов болезней [1,2]. Под термином дорсопатия (лат. dorsum — спина) понимают болевые синдромы в области туловища и конечностей невисцеральной этиологии, связанные с дегенеративными изменениями позвоночника [3]. По определению экспертов Всемирной организации здравоохранения (ВОЗ) боль в спине, в конце двадцатого века приобрела характер неинфекционной эпидемии, поскольку ею страдают в течение жизни примерно 80% населения [4,5].
Таким образом, остается актуальной проблема правильной оценки клинических проявлений и ранней диагностики генеза дорсопатии с целью ее своевременной медикаментозной коррекции.
Приводим описание собственного наблюдения. Больной Б., 32 лет, обратился в декабре 2017 года на консультативный прием к ревматологу с жалобами на боли смешанного характера в пояснично-крестцовом отделе позвоночника, правом тазобедренном суставе, усиливающиеся к вечеру. На фоне приема нестероидных противовоспалительных препаратов (НПВП), а также после физических нагрузок (занятия в тренажёрном зале, плавание, бег) отмечал уменьшение выраженности болевого синдрома. Из анамнеза известно, что считает себя больным около 9 лет, когда после автомобильной травмы периодически стал отмечать появление болей в нижней части спины. Консультирован неврологом, установлен диагноз «остеохондроз позвоночника», назначен курсовой прием НПВП с положительным клиническим эффектом. Около года стал отмечать усиление болевого синдрома, удлинение периодов лечения и неэффективность вышеуказанной терапии. Полгода назад впервые диагностирован иридоциклит правого глаза, стал отмечать появление болей в правом тазобедренном суставе, в связи с чем направлен на консультацию к ревматологу.
Данные объективного осмотра: общее состояние удовлетворительное, сознание ясное, телосложение правильное, питание удовлетворительное. Кожные покровы чистые, умеренной влажности, периферические лимфатические узлы не пальпируются. Аускультативно, дыхание везикулярное, без хрипов, частота дыхательных движений 16 в минуту. Тоны сердца ясные, ритмичные, частота сердечных сокращений 72 удара в минуту. Артериальное давление на обеих руках 120/80 мм рт. ст. Пульсация на периферических артериях конечностей сохранена. Язык чистый, влажный. Живот правильной формы, при пальпации мягкий, безболезненный. Печень по краю реберной дуги, безболезненная. Симптом поколачивания в поясничной области отрицательный. Стул регулярный, оформленный, мочеиспускание свободное, безболезненное. Суставной синдром на момент осмотра отсутствовал. Отмечался дискомфорт в тазобедренном суставе справа при отведении. Индекс энтезитов MASES – 0. Экскурсия грудной клетки 6 сантиметров (см). Модифицированный тест Шобера 3 см. Боковые сгибания в поясничном отделе позвоночника слева более 10 см, справа 8 см. Расстояние от козелка до стены 1 см. Максимальное расстояние между лодыжками 98 см. Ротация в шейном отделе позвоночника сохранена в полном объеме. Экскурсия грудной клетки 7 см. При пальпации паравертебральных точек отмечены болезненные ощущения на уровне пояснично-крестцового отдела позвоночника, больше справа.
С учетом молодого возраста, пола пациента, стажа симптоматики заболевания около 10 лет назад, преобладания воспалительного компонента боли в пояснично-крестцовом отделе позвоночника, наличия в анамнезе иридоциклита правого глаза, выявленных при объективном осмотре нарушений функции осевого скелета, был установлен предварительный диагноз: Дорсопатия, неясного генеза, умеренной степени активности (индекс BASDAI - 1,9). ФК 0. Проводился дифференциальный диагноз с другими заболеваниями из группы серонегативных спондилоартритов.
Проведено лабораторное обследование: реакция пассивной гемагглютинации с кишечным диагностикумом результат отрицательный, иммуноферментный анализ на хламидии отрицательный, C-реактивный белок 0,137 мг\дл (0-0,500), СОЭ по методу Вестергрена 5 мм/час, эритроциты (RBC) 5,54 10*12/л, лейкоциты (WBC) 6,91 10*9/л (лейкоцитарная формула без особенностей), гемоглобин (HGB) 163 г/л, HLAB-27 антиген не выявлен.
Проведено инструментальное обследование. Рентгенография костей таза и тазобедренных суставов: признаки двухстороннего сакроилиита 1-2 рентген-стадии. Ультразвуковое исследование тазобедренных суставов: эхо-признаки истончения гиалинового хряща. Данных за синовиит не найдено.
МРТ крестцово-подвздошных сочленений: крестцово-подвздошные суставы обычной конфигурации, симметричные с двух сторон, их ширина не изменена. Паравертебрально справа определяется асимметричное увеличение объема M. psoas максимальным размером мышцы до 7,3х8,3см в аксиальной плоскости и протяженностью процесса с уровня L3 позвонка и до уровня S1, за счет выраженных отечно-инфильтративных изменений с неоднородным повышением МР-сигнала в режиме Т2-dixon, без признаков наличия полости. Заключение: МР-данных за сакроилиит на момент исследования не получено. Выраженные отечно-инфильтративные изменения M. psoas справа (формирование абсцесса?) (Рисунок 1).Лекарственные назначения
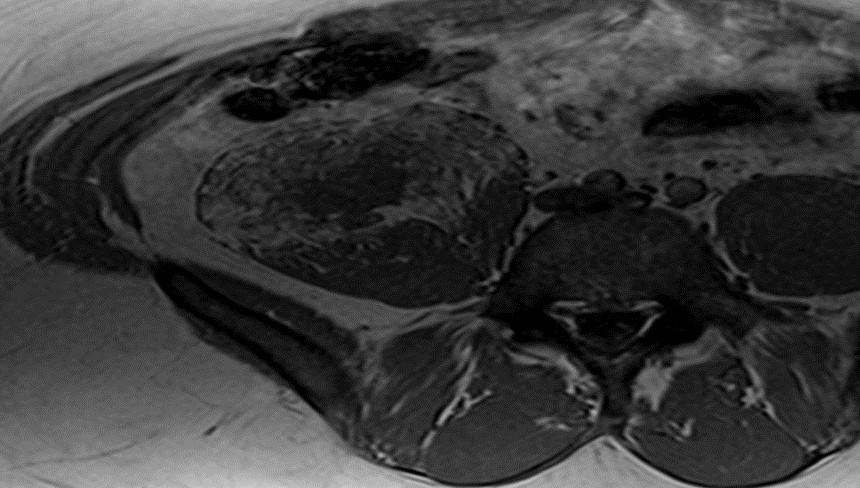
Рисунок 1. МР картина изменений M. psoas справа в режиме t1 vibe tra
С учетом выявленных изменений по данным МРТ направлен к хирургу. Необходимо отметить, что у пациента отсутствовала специфическая симптоматика, характерная для гнойных воспалительных процессов, а также регистрировались референтные значения маркеров воспаления и показателей общего анализа крови. Хирургом выставлен диагноз псоит справа. Назначен курс антибактериальной, противовоспалительной терапии с кратковременным положительным эффектом.
По причине сохраняющегося болевого синдрома, неэффективности проводимого лечения выполнено МРТ поясничного отдела позвоночника с внутривенным контрастированием (контраст гадовист). При МР томографии поясничного отдела позвоночника в двух взаимно-перпендикулярных плоскостях в импульсных последовательностях Т2ВИ и Т1ВИ получены изображения позвонков Th10-S3. Физиологический поясничный лордоз сохранен. Позвоночный канал не сужен. Контуры, форма и соотношения позвонков не изменены. Изменений МР-сигнала костного мозга не определяется. Отмечается увеличение в объеме большой поясничной мышцы справа, на уровне L3-S3, по периферии отмечается жировая дистрофия общим размером 4,5х14х6 см. В центральных отделах мышцы определяется объемное образование с неоднородным МР-сигналом, гипоинтенсивное в t1, t2, с гиперинтенсивными включениями на DWI, гиперинтенсивное в ADC, диффузно-бугристой формы, при внутривенном усилении неравномерно интенсивно накапливающее контрастное вещество с компрессией правой подвздошной мышцы. Поясничные лимфатические узлы размерами от 5 мм до 8 мм, лимфатические узлы мыса размерами 5 мм, подвздошные - справа до 5 мм. Дугоотростчатые суставы без особенностей. Межпозвоночные диски имеют нормальную высоту, МР-сигнал их не изменен.
Выпячивания задних контуров дисков всех сегментов исследуемого уровня в просвет позвоночного канала не определяется. Дуральный мешок не деформирован, окружающая жировая клетчатка не изменена. Межпозвонковые отверстия свободны. Спинной мозг прослеживается до уровня тела L1 позвонка, имеет обычную конфигурацию, ширину, и однородную структуру. Заключение: МР картина объемного образования большой поясничной мышцы справа (Рисунок 2).
В связи с выявленными изменениями пациент направлен на консультацию к онкологу, с диагнозом новообразование забрюшинного пространства? Выполнен пересмотр МРТ поясничного отдела позвоночника с контрастированием, картина может соответствовать миосаркоме большой поясничной мышцы справа (образование 53х82х140 мм). КТ органов брюшной полости и органом малого таза с контрастированием. Заключение КТ картина объемного образования большой поясничной мышцы справа. Мио-Sa? Выполнено оперативное вмешательство. Послеоперационная гистология: макроскопическое описание - фрагмент фиброзно-мышечной ткани 13х12х8см- рассечен. На разрезе уплотнения серо-белого цвета 10х6х4 см без четких границ, мягкое, с кровоизлияниями. Микроскопическое описание: в материале фрагмент поперечнополосатой мышечной ткани с наличием очагов зрелой жировой, фиброзной ткани, с наличием большого количества сосудов. По периферии вышеописанного участка мышечная ткань обычного строения. Заключение: морфологическая картина межмышечной ангиофибролипомы.
Рисунок 2. МР картина объемного образования большой поясничной мышцы справа в режиме t1 cor fs magnevist
Установлен заключительный диагноз: Доброкачественное образование забрюшинного пространства. Межмышечная ангиофибролипома большой поясничной мышцы справа.
В дальнейшем пациент наблюдался у хирурга в поликлинике по месту жительства, течение основного заболевания оставалось стабильным, в позднем послеоперационном периоде отмечено полное купирование болевого синдрома, отсутствие потребности в приеме противовоспалительных препаратов. Необходимо отметить, что при объективном осмотре нарушений функции осевого скелета выявлено не было. При изучении амбулаторной карты пациента на протяжении года после проведенного оперативного вмешательства регистрируется стабильно удовлетворительное состояние, которое расценивается, как полное выздоровление.
Данный клинический случай демонстрирует важность онкологической настороженности, у пациентов молодого возраста с хронической болью в спине. Необходимо помнить о так называемых ревматологических масках онкологических заболеваний, ранняя диагностика которых, в свою очередь, определяет благоприятный исход их лечения.
- Хабибуллина Э.М., Габдрахманов Л.Д., Толмачев Д.А. Распространенность патологии опорно-двигательной системы (остеохондроз) // Modern Science. 2022. № 12-2. С. 95-97.
- Ветрова Т.В., Яковлев Е.В., Живолупов С.А. Понятие признака и антипризнака в медицинском профайлинге на примере профиля пациента, страдающего дорсопатией (профилирование дорсопатии) //В сборнике: Клинические и теоретические аспекты современных нейронаук. Научные статьи и тезисы материалов научно-практической конференции посвящённой 20-летию со дня основания факультета психологии. 2022. С. 13-17.
- Варавин Н.А., Вёрткин А.Л. Боль в спине в терапевтической практике //Лечащий врач. 2022. Т. 25. № 7-8. С. 52-56.
- Барулин А.Е., Курушина О.В., Черноволенко Е.П. Биомеханика и боль у молодых // Российский журнал боли. 2022. Т. 20. № 1. С. 5-11.
- Садоха К.А., Головко А.М. Современные возможности диагностики и терапии боли в нижней части спины // Медицинские новости. 2021. № 2 (317). С. 29-36.